
La Artritis Psoriásica es...

Uñas con psoriasis y artritis en interfalangicas distales
La Artritis Psoriásica es una enfermedad reumática inflamatoria crónica
que aparece en pacientes con Psoriasis. Se clasifica dentro del grupo de las Espondiloartritis,
enfermedades reumáticas inflamatorias que afectan la columna vertebral y los
huesos de la pélvis. Tienen características genéticas y clínicas comunes.
Dedicaremos un tema a hablar de las características comunes de las
Espondiloartritis y de las entidades que engloba.

El Psoriasis es una enfermedad inflamatoria de la piel que se caracteriza por la aparición de eccema escamoso en codos, rodillas, cuero cabelludo, tronco y extremidades. Menos frecuentemente aparece en los pliegues. También es frecuente que haya alteraciones en las uñas. La Artritis en los pacientes con Psoriasis puede aparecer antes de que aparezcan las lesiones cutáneas, lo que dificulta el diagnóstico, pero más frecuentemente aparece después.
La Artritis psoriásica se caracteriza por dolor e inflamación de las articulaciones (artritis), de los tendones (tendinitis) e inflamación en áreas de unión de músculos, tendones, capsulas o ligamentos a los huesos (entesitis). La artritis se produce por inflamación en la vaina sinovial que rodea la articulación. Esta inflamación sinovial produce líquido que queda acumulado en el interior de la articulación por lo que ésta se hincha y duele. Puede haber artritis en prácticamente todas las articulaciones del cuerpo. Ocurre no solo en las articulaciones de brazos y piernas, sinó también en la columna vertebral y en los huesos de la pelvis, sobre todo en forma de sacroileitis (articulación que une el hueso sacro con el iliaco de la pelvis). Hay dos articulaciones sacroiliacas, a derecha e izquierda del sacro. El dolor se acompaña de rigidez y empeora con el reposo.
La Artritis Psoriásica afecta a...
La artritis psoriásica afecta entre un 10 y un 30% de pacientes con psoriasis. Se ha estimado una incidencia es de 3 a 8 casos nuevos por cada 100.000 habitantes/año. Aparece más frecuentemente entre los 30 y los 50 años, pero puede iniciarse a cualquier edad incluida la infancia. Afecta por igual a ambos sexos, aunque la forma axial (la que afecta preferentemente la columna y las articulaciones sacroiliacas) es más frecuente en varones.
La Artritis Psoriasica se produce por...
Se desconoce la causa precisa de la Artritis Psoriásica pero sí se sabe que se produce por causas inmunológicas. El sistema inmune, el que nos debe defender de las infecciones y de los tumores, no actúa correctamente y ataca nuestros tejidos, produciendo inflamación en las membranas sinoviales de las articulaciones y en las vainas de los tendones y en los huesos adyacentes. A diferencia de la Artritis Reumatoide, que comentábamos en el anterior tema que es de causa autoinmune con producción de anticuerpos, en la artritis Psoriásica la alteración inmune es por otra vía que produce inflamación sin producción de autoanticuerpos. Aquí el Factor Reumatoide es negativo. Se cree que hay mecanismos autoinmunes y autoinflamatorios, distintos mecanismos de la inmunidad.
Cómo en todas las enfermedades inflamatorias de causa inmunologica, se desconoce por qué se produce este fallo del sistema inmune, pero sí se conocen algunos factores de riesgo de que esto ocurra. Sabemos que hay factores genéticos y ambientales. Hay genes que son más frecuentes en pacientes con psoriasis y algunos de ellos se asocian a desarrollar la enfermedad reumática. Debido a estos factores genéticos, hay una alta agregación familiar: entre una 30-40% de los pacientes con artritis Psoriásica tienen algún familiar cercano con artritis psoriásica.
Entre los factores ambientales sabemos que en ocasiones la artritis en pacientes con psoriasis se ha iniciado tras un traumatismo o una infección previa. El tabaco y el alcohol también son conocidos factores de riesgo de desarrollar artritis si se tiene psoriasis. Asimismo, la obesidad es un factor de riesgo de artritis en las personas con psoriasis. Es frecuente que los pacientes con psoriasis tengan cierto sobrepeso. Corregir estos factores, siembre que se pueda, es importante ya que la Artritis Psoriásica es en sí un factor de riesgo cardiovascular, igual que veíamos en la Artritis Reumatoide.
Los síntomas de la Artritis Psoriásica son...
Los pacientes con Artritis Psoriásica refieren dolor e hinchazón de las articulaciones. Pueden afectarse todas las articulaciones del cuerpo, pero las más frecuentes son las pequeñas articulaciones de los dedos de manos y pies, muñecas, caderas, rodillas y tobillos. Lo más habitual es artritis en dos o tres articulaciones. En la Artritis Psoriásica se puede afectar la columna vertebral tanto la cervical, como la dorsal o la lumbar así como los huesos de la pelvis en forma de sacroileitis (inflamación de la articulación que une el sacro con el iliaco). Ahí no se aprecia la hinchazón, al ser articulaciones profundas, pero hay inflamación y es muy típico el dolor y la rigidez post reposo, nocturno y matutino. El dolor de la Artritis Psoriásica es de características inflamatorias, igual que veíamos en la Artritis Reumatoide. Eso significa que duele más en reposo que en movimiento y es más intenso al despertar por la mañana o tras rato de estar quieto. Además se acompaña de rigidez o entumecimiento matutino. El dolor en la columna puede despertar al paciente por la noche, puede impedirle permanecer dos horas sentado en el cine o hacer largos viajes. El dolor le obliga a moverse.
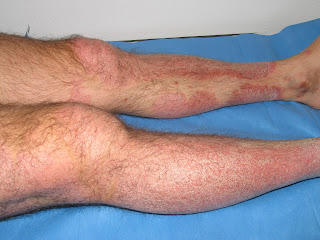 |
| Artritis en rodilla derecha por Artritis psoriasica |
 |
| Artritis de la interfalángica distal del tercer dedo por Artritis Psoriasica |
En ocasiones cuando cede el dolor y mejora la hinchazón articular puede quedar la articulación engrosada de forma permanente. Normalmente esto
ocurre en los dedos cuando hay lo que llamamos “dactilitis” o “dedo salchicha”, en que está
engrosado todo un dedo incluso cuando ya ha dejado de doler. La dactilitis es
muy característica de las espondiloartritis, incluida la Artritis Psoriásica.
 |
| Dactilitis del tercer dedo |
Además de artritis y dolor en la columna vertebral y la pelvis, en la artritis Psoriásica es frecuente que haya tendinitis. Es muy característica la tendinitis aquiliana, inflamación del tendón aquíleo, localizado en la parte posterior del tobillo. También hemos comentado al inicio que se puede inflamar la zona de inserción en el hueso de un tendón, un músculo o un ligamento. A esta inflamación le llamamos “entesitis” y también es típica de la Artritis Psoriásica y en general de todas las Espondiloartritis. La entesitis es una inflamación muy dolorosa. Ocurre más frecuentemente en el talón, en los huesos de la pelvis, en el codo, en la rótula (zona anterior de la rodilla) o en la zona de las costillas en su unión al esternón.
La afectación articular de la artritis Psoriásica puede producir deformidades severas sobre todo en manos y pies. El tratamiento precoz de la enfermedad puede prevenir estas deformidades.
Hay 5 formas de presentación de la Artritis Psoriásica:
1 Oligoarticular asimétrica. Es la forma más frecuente. Afecta a menos de 4 articulaciones. Que sea asimétrica significa que las articulaciones inflamadas a uno y otro lado del cuerpo son distintas, por ejemplo rodilla derecha y tobillo izquierdo.
2 Poliarticular simétrica. Afecta a 4 o más articulaciones y lo hace de forma simétrica como en la Artritis Reumatoide, por ejemplo las dos muñecas o las mismas articulaciones de los dedos de una y otra mano.
3 Afectación predominante de las interfalángicas distales de las manos. Generalmente va acompañado de psoriasis en las uñas. Estas articulaciones distales de los dedos no se afectan en la Artritis Reumatoide.
4 Afectación predominante del eje axial (columna vertebral y pelvis), semejante a la Espondiloartritis Axial o Espondilitis Anquilosante (la principal enfermedad del grupo de las espondiloartritis). Puede acompañarse de inflamación (artritis) de las articulaciones, más frecuentemente de las piernas.
5 Artritis mutilante. Es una forma muy destructiva de los dedos de las manos. Es muy incapacitante pero afortunadamente muy poco frecuente. Es una rareza.
Manifestaciones extraarticulares de la Artritis Psoriásica
La artritis Psoriásica no afecta a órganos internos como vemos que
ocurre en otras enfermedades reumáticas inflamatorias. Las únicas
manifestaciones extraarticulares son, obviamente la cutánea en forma de
psoriasis en piel y uñas y la afectación ocular, en forma de conjuntivitis en
un 20% de pacientes, o uveítis (inflamación de una capa del ojo, la uvea), que
es más grave y puede ocurrir hasta en un 10% de pacientes con Artritis
Psoriásica. Produce dolor y rojez ocular y puede haber pérdida de visión si no
se trata. La uveítis es una afectación grave que requiere atención urgente. En la foto se puede apreciar la rojez ocular y una linea blanca que aparece en la parte inferior del iris, el hipopion, que es una colección de pus en la camara anterior del ojo.
 |
| Uveitis. Observese la linea blanca (hipopion) |
En los pacientes con Artritis Psoriásica es frecuente el sobrepeso, que junto con el colesterol elevado y la diabetes constituye lo que se llama síndrome metabólico. Tener artritis Psoriásica se ha visto que es un factor de riesgo cardiovascular, es decir de tener un ictus o un infarto. El proceso inflamatorio es el responsable de este efecto. Controlando la inflamación, con el tratamiento de la enfermedad, disminuimos este riesgo.
El diagnostico de la Artritis Psoriásica es...
El diagnóstico de la Artritis Psoriásica es clínico, mediante la historia y la exploración física del paciente. La presencia de las manifestaciones antes referidas de artritis, tendinitis o entesitis en un paciente que tiene psoriasis permite el diagnóstico. La detección de un dedo hinchado en forma de dactilitis (dedo salchicha) obliga al médico a buscar lesiones cutáneas de psoriasis ya que puede ocurrir que el paciente sea desconocedor de su enfermedad cutánea. No hay relación entre el grado de extensión de psoriasis y la afectación articular. En ocasiones el paciente tiene muy poca expresión clínica de psoriasis, solo en las uñas o en cuero cabelludo, y presenta importante afectación articular. O al revés, pacientes con extenso psoriasis que no presentan artritis. En ocaciones ocurre que la artritis aparece antes de que haya psoriasis en la piel, lo que dificulta y retrasa el diagnostico. La evolución de la enfermedad cutánea y articular tampoco corren paralelas. Sin embargo el tratamiento de la artritis mejora mucho el psoriasis.
No hay ninguna determinación analítica que sea diagnóstica de Artritis Psoriásica. Se detectan alteraciones de los marcadores de inflamación (VSG y PCR). Si hay inflamación, estos reactantes inflamatorios están elevados. Cuando el paciente mejora o entra en remisión con el tratamiento, estos marcadores disminuyen y se normalizan. El factor reumatoide, que detectamos en la Artritis Reumatoide, es negativo en la Artritis Psoriásica. La radiología nos permite ver alteraciones en las articulaciones que son características de esta enfermedad. La Resonancia Magnética, es útil para detectar si hay inflamación en la columna o en las articulaciones sacroiliacas.
El tratamiento de la Artritis Psoriásica es...
Entre las medidas generales, es importante abandonar el tabaco y el alcohol. Ambos empeoran la enfermedad y condicionan una peor respuesta a los tratamientos. El alcohol es un factor de riesgo de artritis en los pacientes con psoriasis, y el tabaco se asocia a peor respuesta al tratamiento.
No hay ninguna dieta ni ningún alimento que mejore la artritis pero si hay que hacer una dieta equilibrada para controlar el peso y el colesterol. Hay que evitar las grasas saturadas y los alimentos procesados. Se aconseja comer abundantes frutas y verduras. Es importante recordar la relación entre obesidad y artritis Psoriásica.
Hay que tener en cuenta que la Artritis Psoriásica, al igual que el Psoriasis, es una enfermedad crónica y que a día de hoy no existe tratamiento curativo. Sin embargo, al igual que para la Artritis Reumatoide, sí tenemos una amplia batería de tratamientos que pueden hacer entrar en remisión la enfermedad. Hay que recordar que remisión no significa curación. Remisión significa ausencia de inflamación y por lo tanto de síntomas, pero si se suspende el tratamiento farmacológico la enfermedad se reactiva.
Hay índices de actividad de la Artritis Psoriásica que el médico utiliza para saber el grado de actividad inflamatoria que tiene el paciente en un momento dado y para evaluar la respuesta al tratamiento. El objetivo del tratamiento es conseguir la mínima actividad inflamatoria y siempre que se pueda la remisión clínica. Manteniendo la enfermedad sin actividad inflamatoria evitamos que se lesionen las articulaciones y los tendones y que aparezcan deformidades que causan discapacidad funcional. Como en todas las enfermedades reumáticas inflamatorias, el tratamiento precoz es importantísimo para evitar daño estructural y deformidades.
El tratamiento farmacológico consiste en:
1- Antiinflamatorios y analgésicos. Son fármacos sintomáticos y por sí solo no controlan la enfermedad. Los antiinflamatorios no esteroideos (Naproxeno, Ibuprofeno, Indometacina, Diclofenaco…) pueden aliviar el dolor y reducir la inflamación, pero no son suficiente. Los corticoides (antiinflamatorios esteroideos) pueden usarse en algún momento de mucha actividad, para reducirla de forma rápida, en espera a que haga efecto el tratamiento de fondo. Se intenta usarlos a bajas dosis y por cortos periodos de tiempo por los efectos adversos de los esteroides.
2- Los Fármacos modificadores de la enfermedad (FAME) son el tratamiento de fondo de la Artritis Psoriásica, como en la Artritis Reumatoide. Son inmunosupresores y requieren controles analíticos. Se usan para modificar el curso de la enfermedad y nos van a permitir que la Artritis entre en fase de remisión clínica. La diferencia entre remisión y curación es que en la primera la inflamación reaparece al suspender la medicación. Actualmente no disponemos de ningún fármaco curativo que permita suspender el tratamiento y persista la remisión clínica de forma indefinida. Los FAME son imnunosupresores que actúan sobre los mecanismos implicados en la inflamación de la Artritis Psoriásica. Hay varios tipos de FAME: los convencionales químicos, los quimicos específicos y los biológicos.
FAMEs QUIMICOS
Los FAMEs convencionales usados en la Artritis Psoriásica son el Metotrexate, Leflunomida y la Salazopyrina. Todos ellos los hemos visto en el tema de la Artritis Reumatoide. Su manejo y control de efectos adversos es el mismo.
Se suele iniciar con el Metotrexate que ya demostró su eficacia en la enfermedad cutánea incluso antes de que se empezara a usar para la artritis. El Metotrexate puede producir toxicidad hepática o hematológica por lo que hay que hacer controles analíticos regulares. Antes de iniciar el tratamiento, hay que descartar que el paciente tenga hepatitis vírica B o C, lo que obligaría a tratar antes la hepatitis. El Metotrexate se administra via oral un día a la semana. Se inicia con dosis baja, que se aumenta de forma rápida en varias semanas, si no se detecta alteración en la analítica, hasta conseguir eficacia o llegar a la dosis máxima (25-30 g/semanales). Los controles analíticos pueden detectar toxicidad hepática (elevación de las transaminasas) o de las células sanguíneas (descenso de los neutrófilos o de las plaquetas). Estas alteraciones ocurren en menos del 7% de los casos y, en caso de presentarse, son reversibles al suspender el tratamiento. Es por esto que lo hace un fármaco muy seguro siempre que se cumplan los controles reglamentarios. Hay que evitar el consumo de alcohol si se toma Metotrexate.
Como comentábamos al hablar de la artritis reumatoide, el Metotrexate contraindica el embarazo y la concepción. Los varones tampoco pueden dejar embarazada a su pareja mientras toman Metotrexate. Puede producir alteraciones fetales severas. En caso de que el paciente desee tener descendencia hay que planificarlo, suspendiendo el tratamiento durante un mínimo de 3 meses antes de la concepción. Por eso la situación ideal es programarlo cuando el paciente esté en remisión clínica o por lo menos con baja actividad inflamatoria, y durante ese periodo iniciar un tratamiento que no sea perjudicial para el feto. En el caso del paciente varón, en cuanto la mujer queda embarazada, ya puede reiniciar el tratamiento. Si el paciente es la mujer, no podrá reiniciarlo hasta después del parto o más tarde si desea dar lactancia.
La Leflunomida también se puede utilizar para la artritis Psoriásica pero no es eficaz para la piel como lo es el Metotrexate, por lo que se prefiere usar éste último.
Entre los FAMES químicos desde el 2015 disponemos del Apremilast, un fármaco oral, especifico para la Artritis Psoriásica. Es muy eficaz y rápido como los biológicos. En un mes se puede apreciar la mejoría. En general se tolera bien, pero en alrededor de un 15% de pacientes les puede provocar diarrea, nauseas o cefalea que en ocasiones lleva a suspender el fármaco.
Al igual que en la Artritis Reumatoide, en los últimos años, han aparecido otras dianas terapéuticas (fármacos dirigidos a otros grupos de moleculas pro-inflamatorias), no biológicas, llamadas de moléculas pequeñas o quimicos específicos. Son inhibidoras de la enzima Janus Kinasa (JAK). De entre estos fármacos, de momento está aprobado para la Artritis Psoriásica el Tofacitinib y probablemente en poco tiempo lo estén otros inhibidores de la via JAK, que ya se usan en Artritis Reumatoide. Son orales y tienen buena tolerancia.
FAMEs BIOLOGICOS
Los fármacos biológicos son llamados así por tener una estructura de Anticuerpo (semejante a los anticuerpos que desarrollamos frente a infecciones o en respuesta a una vacuna), es una proteína producida por un organismo vivo, que posteriormente se modifica y purifica con técnicas muy complejas. Estos anticuerpos monoclonales, usados como fármacos, lo que hacen es bloquear moléculas (TNF, interleukinas IL17, IL12/23, etc..) implicadas en la inflamación y desarrollo de la enfermedad.
La mayoría de los fármacos biológicos usados en la Artritis Reumatoide se utilizan también para la artritis Psoriásica, pero no todos y ademas hay otros que son específicos para la Artritis Psoriásica. En la tabla 2 podemos ver el listado de FAMEs usados en la actualidad para la Artritis Psoriásica.
| FAMEs | VIA | PERIODICIDAD |
|---|---|---|
| CLASICOS QUIMICOS | ||
| Metotrexato | oral,IM | semanal |
| Leflunomida | oral | diario |
| Sulfasalazina | oral | diario |
| Ciclosporina | oral | diario |
| BIOLOGICOS | ||
| Anti-TNFs | ||
| Infliximab | IV | bimensual* |
| Etanercept | sc | semanal |
| Adalimumab | sc | quincenal |
| Golimumab | sc | mensual |
| Certolizumab | sc | mensual** |
| Anti-IL12/23 | ||
| Ustekinumab | sc | trimestral*** |
| Anti-IL17 | ||
| Secukinumab | sc | mensual**** |
| Ixekizumab | sc | Mensual+ |
| Anti coestimulacion linfocito T | ||
| Abatacept | IV,sc | IV:mensual,sc:semanal** |
| QUIMICOS ESPECIFICOS | ||
| Apremilast | oral | diario |
| Pequeñas moléculas (JAK) | ||
| Tofacitinib | oral | 2 veces al dia |
| Upadacitinib | oral | diario |
IM: intramuscular; SC : subcutáneo, IV: intravenoso. No se han incluido los fármacos biosimilares, que son biológicos similares, no copias genéricas, de los biológicos originales.
*Dosis de carga inicial las semanas 0,2 y 6. Después cada 8 semanas.** Carga inicial semanas 0,2 y 4. Después cada 4 semanas. *** Dosis inicial, se repite a las 4 semanas y después cada 12 semanas. **** cinco dosis semanales y despues mensual. + Dosis doble de carga en la primera administración. La dosis para psoriasis es superior a la usada para artritis Psoriásica
En caso de no conseguir una respuesta óptima con el Metotrexate, se aconseja iniciar tratamiento con otro fármaco, químico o biológico. El uso de los fármacos biológicos supuso una gran mejoría para estos pacientes pero aun así hay un porcentaje que no responden lo suficiente y es preciso cambiar de diana terapéutica (bloquear una molécula distinta) para conseguir buena respuesta. En los últimos años se han encontrado otros fármacos específicas para la enfermedad Psoriásica. El Ustekinumab, el Secukimumab y el Ixekizumab son fármacos biológicos que inhiben las interleukinas 23 y 17 (IL23 e IL 17), moléculas pro-inflamatorias implicadas en el psoriasis y en la Artritis Psoriásica y que han mostrado gran eficacia.
Como explicamos en el tema de la Artritis Reumatoide, antes de que
el paciente inicie un fármaco biológico tiene que descartarse que tenga una
tuberculosis, activa o latente. Eso se hace mediante una prueba intradérmica
(mantoux o prueba de la tuberculina) o
mediante una analítica sanguínea, además de una radiografía de tórax. Si
cualquiera de estos test resultase positivo, se tendrá que iniciar un tratamiento
tuberculostático durante unos meses, para prevenir que se pudiera reactivar una
tuberculosis latente. Además se recomienda que el paciente se vacune de la
gripe anualmente y, antes del tratamiento, del neumococo y de la hepatitis B si
no la ha pasado.También se recomienda la vacuna contra el herpes zoster en pacientes en tratamiento con inhibidores JAK.
Toxicidad de los biológicos: En general son bien tolerados pero al ser inmunosupresores disminuyen las defensas frente a infecciones. Con los biológicos subcutáneos es frecuente que aparezca una reacción local en el punto de inyección, con dolor y rojez de la piel. No es alergia, y con el tiempo de tratamiento deja de aparecer. Con el Infliximab puede haber una reacción durante la infusión, es poco frecuente pero si ocurre obliga a parar el tratamiento y cambiar de fármaco. Algunos de estos fármacos pueden provocar toxicidad hematológica o hepática, por lo que se requiere controles analíticos. Si se produce toxicidad obliga a bajar la dosis o a suspender el fármaco. La seguridad y la tolerancia de los FAMEs biológicos y de los químicos especificos es buena. Requieren controles analíticos como con los FAMEs clásicos. Están contraindicados durante el embarazo, excepto el Certolizumab. Todos estos fármacos biológicos además de eficaces tienen un buen perfil de seguridad. Son de administración endovenosa o subcutánea.
Tratamiento quirurgico
En ocasiones hay que recurrir a la cirugía, cuando una articulación ha
quedado severamente dañada. Puede ser necesario recurrir a la prótesis, sobre
todo de la cadera o rodilla. Tambien se pueden requerir correcciones para mejorar la funcionalidad de algunas deformidades.
El pronóstico de la Artritis Psoriásica...
La artritis Psoriásica puede ser una enfermedad deformante y con limitaciones funcionales importantes si no se inicia el tratamiento precozmente. El pronóstico es muy variable en función de la forma clínica. Algunas formas pueden ser muy invalidantes. Afortunadamente, los nuevos fármacos de fondo han conseguido cambiar la evolución de la enfermedad, permitiendo a los pacientes una vida normal con pocas limitaciones y evitar en muchos casos las deformidades.
Tambien puedes encontrar información en:
Inforeuma, de la Sociedad Española de Reumatologia
Información para pacientes del Colegio Americano de Reumatología, en español
LIRE, liga europea de Reumatologia
Sociedad Navarra de Reumatologia. Información para pacientes





